薬の内服や注射をする時に発症する薬疹(やくしん)とは
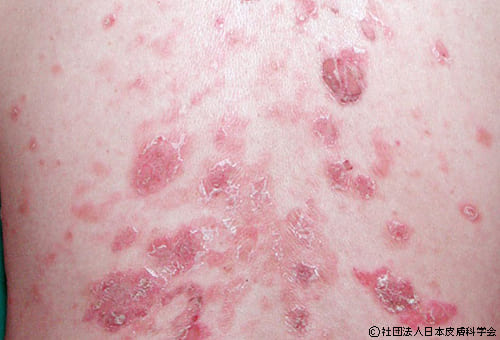
薬疹(やくしん)は、薬を内服したり注射したりすることによって皮膚に発疹が出ることです。薬疹の原因薬は、抗菌薬や解熱鎮痛剤などが多く、これらの薬は私たちにとって身近な薬であるため、誰でも薬疹を起こす可能性があります。
通常は薬剤を中止することで薬疹は改善しますが、特殊なタイプの薬疹は早期から治療を行わないと命にかかわる場合や後遺症を残すことも。さまざまなタイプの薬疹についてこれから順に説明してみます。
薬疹とは
薬疹(やくしん)は、薬を内服したり注射したりすることによって皮膚に生じる発疹をさします。薬疹にはさまざまなタイプがありますが、問題となるのはアレルギー性薬疹です。
薬に対して反応する細胞(Tリンパ球)や抗体ができることを感作(かんさ)といい、アレルギー性薬疹はこの感作が成立した人にのみ発症。また、いったん感作が成立すると生涯それは消失しないと言われています。
通常、感作が成立するには薬を摂取し始めて1~2週間程度かかります、そのため原則として全く初めて内服する薬で、すぐに症状が出現することはありません。
もし、初めて飲んだ薬で薬疹が出た場合は、これまでにその薬に似た構造を持つ他の薬に感作されていたと考えられます。
このような事例は、抗菌剤のアレルギー性薬疹で時にみられ、抗菌剤のアレルギーをお持ちの場合は、医療機関を受診する時は必ず申し出るようにしてください。
薬疹の原因薬は、抗菌薬や解熱鎮痛剤などが多く、これらの薬は私たちにとって身近な薬です。私たち誰もが小さな傷が化膿して抗菌薬を使用した、熱や痛みがあって解熱鎮痛剤を使用した、などの経験があると思います。
言い換えると、薬疹はいつ誰が発症してもおかしくない、ということに。皮膚科医は、どんな発疹をみても薬疹の可能性を必ず頭の片隅に置いて診療をするように教わります。
薬剤ごとに好発病型がありますが、薬剤や個体側の反応性によりあらゆる皮疹のパターンをとり得るのが薬疹です。
薬疹を起こしても、多くの場合は原因となった薬剤の摂取を止めることにより、薬剤の成分あるいはその代謝産物が体外から排出され、自然に症状は軽快します。
ところが、一部の薬疹では非常に強いアレルギー反応を起こして命にかかわる事態になるものや、ウイルスの再活性化を引き起こし薬剤中止後も症状が悪化したり、遷延(せんえん)するものも。重症薬疹と呼ばれるこれらの疾患については、別に項目を設けて説明します。

中毒疹とは?
なんらかの外来性物質(食物、薬剤、微生物など)または体内物質に誘発されて生じる発疹を中毒疹(ちゅうどくしん)と呼びます。中毒疹は薬疹のほか、ウイルス、細菌、食物、その他原因による急性の発疹の総称です。
ただし、反応性の皮疹であってもなるべく原因物質を特定し、原因に応じた診断名をつけるべきという考えが主流です。
現在では使われることが減っている用語ですが、実際の臨床において原因のはっきりしない発疹はとても多く、中毒疹という呼称を使うこともあります。
薬疹の原因
薬疹は、体内に入った薬剤の成分、あるいはその代謝産物が、アレルギー性または非アレルギー性機序で皮膚に障害を起こすことで発症。
アレルギー性の薬疹のなかでは、Ⅳ型アレルギーによるものが最も多いです。
アレルギー型薬疹
アレルギー型薬疹では、薬剤の成分やその代謝産物が抗原(アレルゲン)となり、免疫システムが活性化され症状が出現。ふつう薬疹というと、このアレルギー性薬疹をさします。
薬剤に対して反応する細胞(Tリンパ球)や抗体ができることを感作(かんさ)といい、アレルギー型薬疹はこの感作が成立した人にのみ発症。また、いったん感作が成立すると生涯消失しないと言われています。
| アレルギーのタイプ | 薬疹 |
| Ⅰ型 | じんましん型(抗菌薬が多い) |
| Ⅱ型 | 類天疱瘡型(DPP-4阻害薬) |
| Ⅲ型 | 血管炎型(PTU、ミノサイクリン) |
| Ⅳ型 | 多形紅斑型 ・固定薬疹 ・播種状紅斑丘疹型 ・重症薬疹:SJS、TEN、DIHS、AGEPなど多くの薬疹 |
<Ⅰ型アレルギーの薬疹>
じんましん型とも呼ばれ、薬剤を摂取して数分~1時間以内に発疹があらわれます。ただし、アレルギーなので感作が成立していないと症状は起きず、初回投与時にはこのタイプの薬疹は通常起こりません。
よくあるパターンは、それまでにその薬剤を投与されたことがあり、その時に本人も気づかないうちに感作が成立し、再度同じ薬を投与されたときにアレルギー反応を起こす、というもの。このタイプの薬疹は抗菌薬などでよくみられます。
<Ⅱ型アレルギーの薬疹>
薬剤に対する抗体が産生され、それに細胞障害性T細胞や補体(B細胞によって産生される)が作用することにより、細胞がダメージをうけます。このⅡ型アレルギーの薬疹の代表的なものが、糖尿病で使用されるDPP-4阻害薬による類天疱瘡(るいてんぽうそう)。
類天疱瘡型の薬疹は、皮膚の細胞同士を接着させているたんぱく質が細胞障害性T細胞や補体に攻撃され、皮膚同士の接着が弱くなります。さらに、水疱ができ皮膚がはがれて『びらん』に。
DPP-4阻害薬自体は、日本人の糖尿病患者さんにはとてもよい薬剤ですが、このような特徴的な薬疹を起こすことがあり、投与の際には注意するよう言われています。
<Ⅲ型アレルギーの薬疹>
薬剤に抗体がくっつくことにより抗原抗体複合体(免疫複合体とも)が作られ、この抗原抗体複合体が血管などに沈着し、そこで免疫反応を起こして細胞が障害されます。
このタイプの薬疹は、血管炎が発症しやすいとされ、代表的な薬剤にPTU(プロピルチオウラシル:Propylthiouracil)という甲状腺疾患の治療薬やミノサイクリンという抗菌薬があります。
<Ⅳ型アレルギー薬疹>
薬剤を抗原として認識するT細胞が作られ、そのT細胞により炎症が起こることにより発症。Ⅳ型アレルギーは遅延型アレルギーとも言われ、薬剤を摂取して数日たってから症状があらわれます。
皮膚の症状はさまざまなタイプがあり、代表的なものに多形紅斑型が(多形紅斑については別のページで詳しく説明しているのでご参照ください)。
非アレルギー型薬疹
薬剤自体の作用によって起こるものを非アレルギー型薬疹といいます。感作されていなくても発症しうるため、誰にでも起こる可能性があります。
| 原因 | 症状 |
| 薬理作用(副作用) | ・ざ瘡(ステロイド) ・脱毛(抗がん剤) ・じんましん(モルヒネ、ヨード系造影剤) |
| 過剰投与 | red neck syndrome(バンコマイシン) |
| 特異体質 | アスピリンじんましん |
ステロイド内服によるざ瘡(にきび)や、抗がん剤による脱毛は、薬剤がもともと持つ薬理作用によって生じます。薬剤による反応性の皮膚症状なので、薬疹の範疇には入りますが、通常は副作用と呼ぶことが多いです。
また、抗菌薬のバンコマイシン(抗MRSA薬)を急速投与したときには、red neck syndromeと呼ばれる赤い発疹が頸部や顔面に生じることが。これはバンコマイシン自体のヒスタミン遊離作用によるものであり、非アレルギー性に発症します。
そのため、バンコマイシンを投与する際はゆっくり投与するように添付文書にも注意書きがあります(なお、バンコマイシンはアレルギー性の薬疹を発症することも)。
薬疹の症状
薬疹では、さまざまなタイプの皮膚炎が出現するため、まとめて述べるのは難しいのですが、薬疹を起こしやすい薬剤と、薬剤ごとに起こりやすい皮膚炎の種類がいくつかあるので、表にしてみました。
さらに、薬疹の中でも特に多いものについては、いくつか個別に紹介。
一般的に解熱鎮痛剤、抗菌薬、抗てんかん薬は薬疹を起こしやすいとされています。解熱鎮痛剤と抗菌薬は使用される頻度が高いため、薬疹を起こす患者さんは少なくありません。
『薬疹情報』という薬疹のデータブックが2年に一度発行されており、これまでにどの薬剤でどのような薬疹がみられたかの報告が1冊に。薬疹の患者さんの診療にあたる皮膚科医はこの本を参考にしています。

そして驚くべきことに、このデータブックは福田皮ふ科クリニックの福田英三先生というひとりの先生によって作られました(現在はご子息である福田英嗣先生も編集に携わっておられます)。
薬疹の診療には欠かせないものであり、日本中の皮膚科医がそのデータブックを参考に診療しています。私たち皮膚科医は福田先生には感謝してもしきれない、といつもデータブックを手にするたびに思っているのです。
| 病型 | 解熱鎮痛剤 | 感染症治療薬 | 抗てんかん薬 | 抗がん剤 | その他 |
| 播種状紅斑丘疹型 | ・セレコキシブ | ・アモキシシリン ・アンピシリン | ・メキシチレン ・チオプロニン ・ヨード系造影剤 | ||
| 固定薬疹 | ・アセトアミノフェン ・メフェナム酸 ・アリルイソプロピルアセチル尿素 | ・レボフロキサシン | ・カルボシステイン | ||
| じんましん型 | ・アスピリン | ・ミノサイクリン ・セファクロル | ・ヨード系造影剤 ・局所麻酔薬 | ||
| 血管炎型 | ・ミノサイクリン | ・プロピルチオウラシル(PTU) | |||
| 膿疱型 | ・アモキシシリン ・アンピシリン | ||||
| ざ瘡・ざ瘡様皮疹型 | ・エルロチニブ ・ゲフィチニブ ・セツキシマブ ・パニツムマブ | ・ステロイド | |||
| 乾癬型 | ・テルビナフィン ・イソニアジド | ・ニフェジピン ・ベラパミル ・エタネルセプト |
播種状紅斑丘疹型薬疹とは
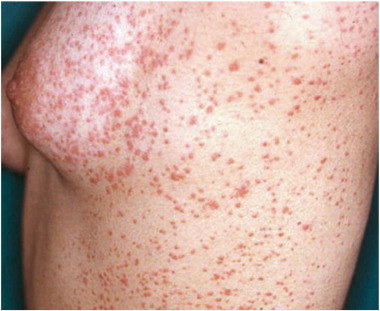
薬疹の半分ほどは、播種状紅斑丘疹型薬疹(はしゅじょうこうはんきゅうしんがた)です。腕、脚、体に左右対称に紅斑(赤い発疹)、丘疹(ぶつぶつ)がでます。それぞれの発疹は5~10mm程度で小型ですが、症状が強いと発疹どうしがつながることも。
軽症であれば、それほどかゆみは強くないこともあります。表にあげたように、解熱鎮痛剤や抗菌薬、造影剤などが原因となることが多いです。
多形紅斑型薬疹とは
多形紅斑型薬疹は播種状紅斑丘疹型薬疹についで多くみられます。多形紅斑は薬剤だけでなく、ウイルス感染などをきっかけに起こることもあり、別ページで詳しく説明。
多形紅斑型薬疹は、一つ一つの皮疹が、小さな赤い丘疹(きゅうしん)ではじまり、次第に同心円状に拡大し、辺縁が隆起し、中心がへこみます。
さらに、射撃の標的や眼の虹彩のような丸い形になり、標的状病変(target lesion)あるいは虹彩状(iris formation)と呼ばれる状態に。水疱(水ぶくれ)になることもあり、顔や肘、膝、手のひら、足の裏などに左右対称性に出現します。
重症の場合は眼が赤くなったり、唇や口内、陰部がただれたり、といった粘膜の症状が。また、発熱や関節痛などの全身症状も。解熱鎮痛剤や抗菌薬が原因の多くを占めます。
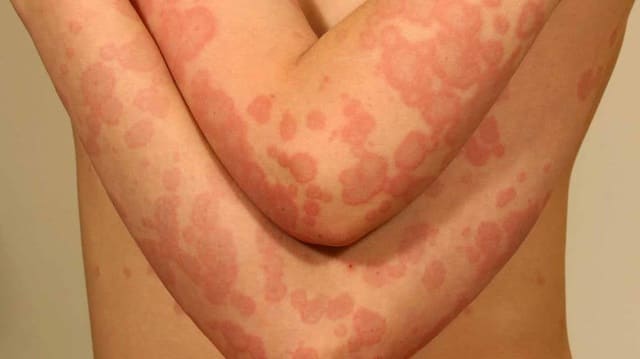
じんましん型薬疹とは
じんましん型薬疹はⅠ型アレルギーによって起こり、薬剤を摂取してから数分から30分程度で全身に蚊に刺された後のような少し膨らんだ、強いかゆみのある赤い発疹(じんましん)が出ます。
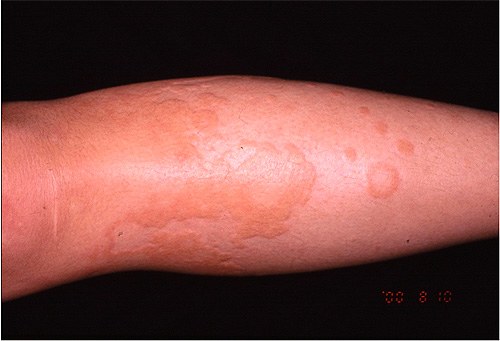
時に血圧低下や意識消失などのアナフィラキシー症状を起こすことも。1つ1つの皮疹は数時間(長くても48時間以内)に跡形もなく消えてしまうのも特徴です。
一方、先に説明した播種状紅斑丘疹型薬疹と多形紅斑型薬疹は、Ⅳ型アレルギーによるものであり、薬剤を摂取してから数日たって症状があらわれます。
じんましん型薬疹もやはり解熱鎮痛剤や抗菌剤などが主な原因薬剤です。
特殊なタイプの薬疹
薬疹の中でも、いくつかの特殊なタイプについて説明します。
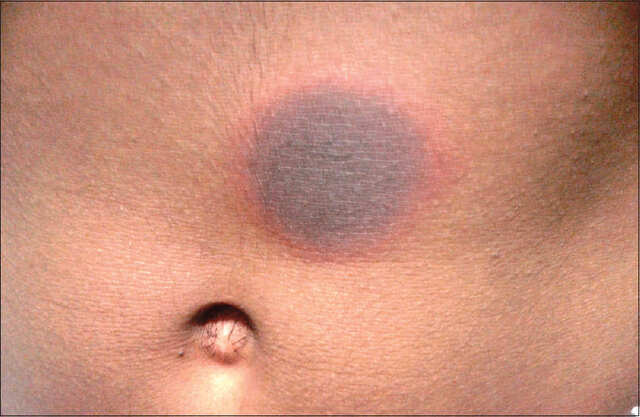
固定薬疹とは
固定薬疹では、その名前のとおり『固定』した部位に薬疹が出るのが最大の特徴です。薬剤摂取から数時間から数日後に、決まった部位の皮膚または粘膜(時に性器)に境界のはっきりした丸い赤~紫色斑が出現し、時に水疱を作ることも。
赤色斑は一か所のことが多いですが、数個出ることもあり、同じ薬剤を摂取するたびに同一部位に出現し、色素沈着を強く残します。
鎮痛剤や去痰剤、抗菌薬などによることが多く、粘膜に症状が出ることもあるため口唇、陰部ヘルペスと間違われることも。
固定薬疹の検査は通常パッチテストを行いますが、皮疹が出る部位でしか反応がみられないため、試薬を貼り付ける部位には注意が必要です。
急性汎発性発疹性膿疱症(acute generalized exanthematous pustulosis:AGEP)とは
急性汎発性発疹性膿疱症(きゅうせいはんぱつせいほっしんせいのうほうしょう:AGEP)では、高熱(38℃以上)とともに、 急速に全身に紅斑(こうはん;赤い斑点)がみられ、さらにこの赤い部分に多数の小さな白い膿みのようなぶつぶつ(小膿疱:しょうのうほう)が出現。
この病気の大部分は薬剤を摂取して数日後に発症することが多いため、薬疹のひとつとしてご紹介します。
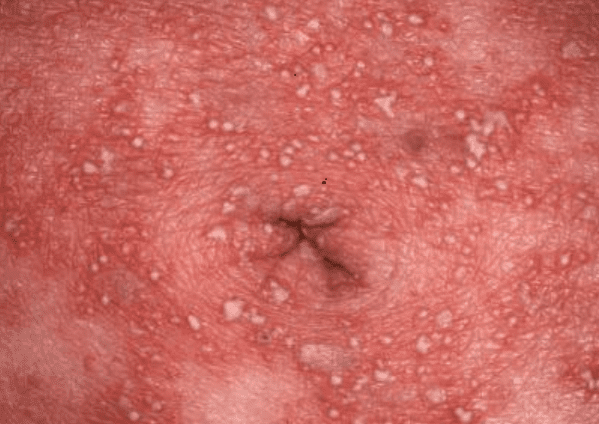
原因となった薬剤を中止すると、約2週間で発疹は軽快しますが、薬剤が原因であると気づかずに投与が続けられると高熱が続き、発疹がなおらず、重篤な状態に。
「高熱(38℃以上)」、「皮膚の広い範囲が赤くなる」、「赤くなった皮膚上に小さな白いブツブツが出る」、「全身がだるい」、「食欲がない」など症状がある場合は、放置せずに、ただちに医療機関を受診してください。
基本的には入院が必要になります。原因と考えられる薬剤の摂取後、数時間後~1週間以内に発症することが多いです。
原因となる薬剤はペニシリン系・マクロライド系・セフェム 系抗生物質、キノロン系抗菌薬、イトラコナゾール(抗真菌薬)、テルビナフィン(抗真菌薬)、アロプリノール(痛風治療薬)、カルバマゼピン(抗てんかん薬)、ジルチアゼム(降圧薬)、アセトアミノフェン(鎮痛解熱薬)などです。
感染症がもともとある場合に発症しやすい傾向があります。
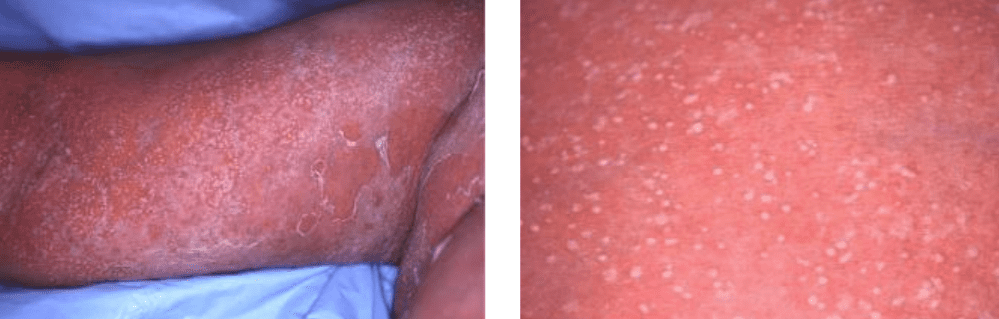
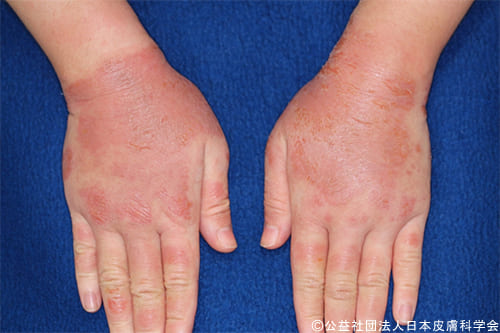
手足症候群とは
抗がん剤による治療中に、手や足の皮膚に出現するさまざまな皮膚症状を手足症候群といいます。抗がん剤はがん細胞を殺したり、あるいは増殖をおさえたりする作用がありますが、同時に正常な細胞にも作用するためいろいろな副作用が。
手足に症状があらわれたものを手足症候群と呼んでいます。手足症候群の症状は左右両側に。なぜ起こるかはさまざまな説が唱えられていますがまだよくわかっていません。また、薬の種類によって症状や現れる部位が異なることがあります。
手足症候群は、手や足にしびれ、ピリピリするような感覚の異常や、やけどした時のような痛みではじまります。このような感覚の異常は、手や足に見た目に変化がなくても起こることが。
また、手足が全体的に赤くはれぼったくなったり、部分的に赤くはれたり、水ぶくれができたりします。手足症候群は、特にかかとや手の指先など力のかかるところに症状がでやすいです。
手足症候群の症状がみられたら、できるだけその部位に刺激を与えず、安静を保つようにして、すぐに担当医に相談してください。
手足症候群は症状が軽いうちに対処すれば良くなることも多いですが、放置すると日常生活にも支障が出て抗がん剤を休薬や、減量することも。さらに指が部分的に腫れて、痛みが出ます。
重症薬疹
重症薬疹とは、皮疹だけでなく発熱や倦怠感、関節痛みといった全身症状や臓器障害も出るような症状の重いものをさします。薬剤の中止だけでなく、早期から積極的に治療を行わないと命を落としたり、後遺症が残ったりする恐ろしい病気です。
代表的なものにスティーブンスジョンソン症候群(Stevens-Johnson syndrome; SJS)、中毒性表皮壊死症(Toxic epidermal necrosis; TEN)と薬剤性過敏症症候群( Drug-induced hypersensitivity syndrome: DiHS )があります。
スティーブンスジョンソン症候群(Stevens-Johnson syndrome; SJS )と中毒性表皮壊死症( Toxic epidermal necrosis; TEN )
重症薬疹の代表的なものは、スティーブンスジョンソン症候群(Stevens-Johnson syndrome; SJS)と中毒性表皮壊死症(Toxic epidermal necrosis; TEN )が。どちらも表皮細胞の壊死が起こり、紅斑や水疱を生じます。
また、倦怠感や高熱(38℃以上)、関節痛、筋肉痛、胸痛、胃腸障害といった全身症状も。
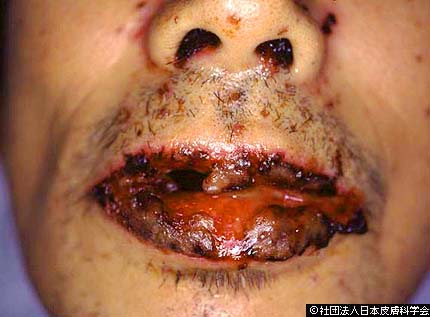
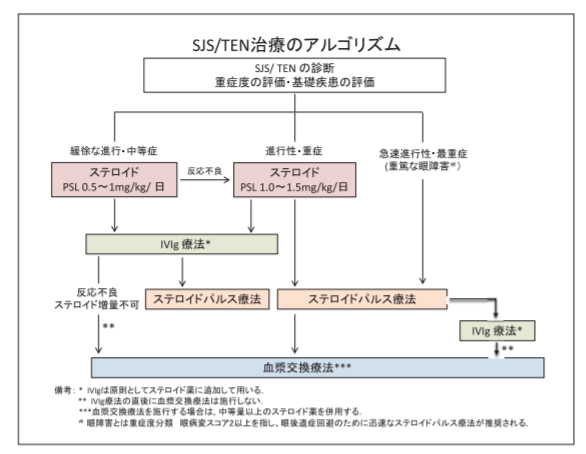
SJSでは、被疑薬は直ちに中止する必要があり、場合によっては高容量ステロイドの点滴(ステロイドパルス療法)あるいは、血漿交換(透析のように全身の血液を体外に一度出して、有害なタンパク質を除去する治療)などの高度医療が行われます。
そして全身の皮膚の10%以上が水疱やびらんとなると、中毒性表皮壊死症(Toxic epidermal necrosis; TEN )呼ばれます。SJSやTENはステロイドパルス療法や血漿交換などの高度な治療が行われても死亡することもあり、緊急性の高い病気です。
死亡率はTENで20%、SJSでも数%と言われています。また、目の粘膜に症状が出ると視力障害などの後遺症を残すこともあり、早期診断がとても重要です。
SJSの紅斑は、非典型標的状紅斑(flat atypical target lesion)と呼ばれ、多形滲出性紅斑とは異なり、盛り上がりのない平らな標的状紅斑が特徴であり、水疱や出血、痛みをしばしば伴います。ただし、症状の初期では皮膚科医でも判別が難しいことが。
いずれにしても、SJSを疑うほどの多形滲出性紅斑の場合は入院加療が必要になりますので、早めに皮膚科専門医のいる医療機関を受診してください。
薬を内服した後に体中に赤い発疹が出て、かつ目が痛い、目やにがひどい、口の中や唇や陰部がひりひりするなどの粘膜症状があれば、SJSやTENといった重症薬疹の可能性があり、命に関わる場合や後遺症を残すことがあります。
できるだけ早く医療機関を受診する必要がある、ことを覚えておいてください。
薬剤性過敏症症候群(Drug-induced hypersensitivity syndrome: DiHS)
薬剤性過敏症症候群( Drug-induced hypersensitivity syndrome: DiHS )は、抗けいれん薬などの薬剤により引き起こされる、発熱や臓器障害を伴う重症薬疹のひとつです。ただし、薬疹と言っても薬剤の他にウイルス感染が関係してくることが他の薬疹と大きく異なります。
DiHSは薬剤投与開始から3週間以上(平均4週間と言われています)経って、通常の薬疹よりはやや遅れて発症します。中には薬物を開始してから1年以上たって発症することも。
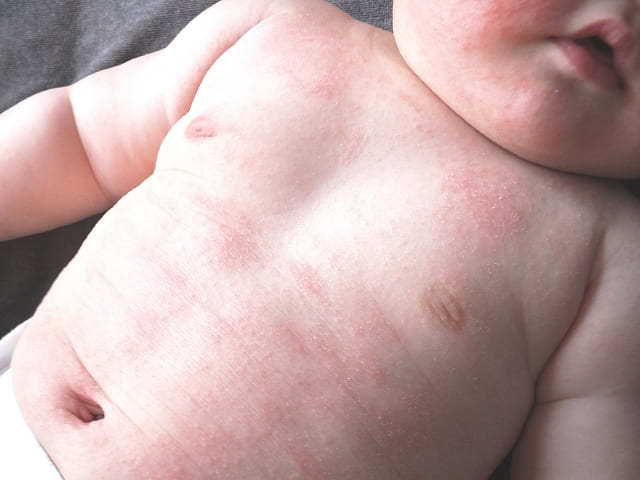
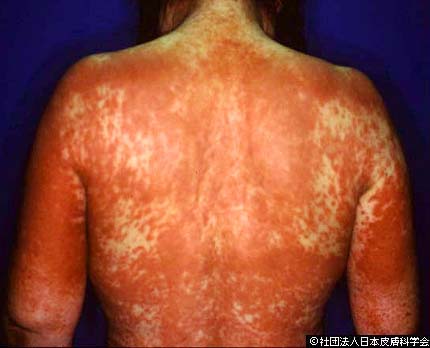
発熱やかゆみのある赤い発疹ではじまり、多くの場合は紅皮症と言って体全体の皮膚が赤くなります。
発疹だけでなく、リンパ節腫脹、肝障害、腎障害、リンパ球の異常(異型リンパ球の出現)、などの症状がみられ、原因薬剤を中止しても発疹や臓器障害がなかなかよくならないことが特徴です。
DiHSでは薬疹が出現して、2~4週間でヒトヘルペスウイルス6(HHV-6)の再活性化がみられることがこの病気の最大の特徴です。このHHV-6は赤ちゃんがかかる突発性発疹の原因ウイルスであり、ほとんどの人が赤ちゃんのときに感染します。
そして一旦感染するとこのウイルスは生涯身体から消えることはないのです(潜伏感染)。しかし、普段はおとなしくしているため、体に害をなすことはありません。
ところが、DiHSではこれらのウイルスが再び増殖し、いろいろな臓器に障害を。また、DiHSはHHV-6だけでなく、サイトメガロウイルスなどの他のヘルペスウイルスの活性化も起こることがわかっています。
DiHSでは、治療の基本は症状を引き起こした薬剤を中止することです。通常の薬疹であれば、薬剤を中止するだけで回復してくることもありますが、DiHSは薬剤を中止した後も強い症状が続きます。
そのため、免疫感応を抑えるためにステロイドの内服が必要に。また、ウイルスの再活性化によりさまざまな症状が出るため、症状に合わせた治療を行います。
私が以前担当した患者さんでは、サイトメガロウイルスの再活性化による直腸潰瘍が起こり、消化器内科で内視鏡治療をお願いしました。
薬疹の検査、治療
『薬疹の診断はまず薬疹を疑うことからはじまる』と皮膚科の教科書にあり、実際に皮膚科医は何か原因がよくわからない皮疹をみたら、必ず薬疹を頭の片隅に置いて考えるように、と教わります。
そして薬疹を疑ったら、
- 投与された薬剤
- 投薬期間
- 皮疹との時間的関係
- 過去のアレルギー歴、既往歴
などの患者背景を詳しく問診します。薬剤と言っても、病院で処方されたものだけではなく、OTC系薬剤といったドラッグストアで患者さん自身が購入したもの、サプリメント、民間医薬品(ハーブ、漢方、自然食品)などが原因となることも。
もしそういったものを摂取していれば医師に伝えるようにしてください。
薬疹であると診断した場合には、
- どのタイプの薬疹なのか
- 皮疹の範囲(大きい、小さい)、粘膜の病変はあるか
- 発熱などの全身症状はあるか
- 血液検査などに異常はあるか
などの情報から、重症度や皮膚以外の臓器障害の有無を判断。それにより、薬剤中止のみで経過をみるのか、免疫を抑える治療を積極的に行っていくかが決まります。
薬疹を疑い、薬剤を中止した後の経過も大切です。残念ながら速やかに症状が改善するケースばかりとは限らず、薬剤の中止だけでは症状が十分改善されず、追加で強い治療が必要になる場合も。
薬疹であるかどうかの判断は、薬剤中止後の反応で最終的に判断します。さらに薬剤中止後の経過から原因薬剤をある程度絞ることができるので、次のステップに。
薬疹には二つ大切なことがあります。ひとつめは、今ある症状を改善、消失させることです。そしてふたつ目は、なるべく原因薬剤をはっきりさせて再発を防ぐことです。
<原因薬剤をはっきりさせるために行う検査>
- DLST(drug induced lymphocyte stimulation test:薬剤誘発性リンパ球刺激試験):薬剤と血液との反応をみる検査です。血液内に薬剤に反応するリンパ球(薬剤感作リンパ球)が存在するかどうかを判定します。
採血だけで済むため、最もよく行われている検査です。ただし結果がでるまで2週間程度かかり、陽性率は40~50%と低いためアレルギーがあっても反応が出ない(見過ごし)こともあり、また一方で偽陽性(拾いすぎ)もあるため、正確性に少し欠けます。 - パッチテスト:薬剤を30%程度の濃度に希釈して皮膚に貼付します。貼付時、48時間後、72時間後、1週間後と頻回の受診が必要ですが、やはり陽性率はあまり高くありません。Ⅳ型アレルギーの薬疹で有効な検査です。
- 皮内テスト・プリックテスト:薬剤を直接皮内に注射したり、薬剤をつけた針を皮膚に刺したりして反応を見る検査です。じんましん型など即時型の薬疹で検討されます。
- 内服テスト(チャレンジテスト):一番確実ですが、危険も伴いますので、重症薬疹では禁忌(やってはいけない)とされる方法です。
原則入院して検査します。うがい法、口含み法、口なめ法などを行い、陰性であれば1/100濃度、1/10濃度、1/1濃度と、 半日ないし1日程度の間隔で濃度を順にあげて反応がみられるまで続けます。
これらの検査で原因薬剤が確定すれば、患者さんにその情報を伝え、どの薬剤で薬疹を起こしたのか、患者さん自身に必ず理解してもらいます。
以前、私がいた病院では『薬剤カード』というのを患者さんにお渡しし、保険証と一緒に携帯してもらい、医療機関を受診する際は薬剤カードを必ず見せるように指導していました。
薬疹の一番有効な治療は疑わしい薬剤の中止です。それだけで症状がよくなることも多いです。かゆみなどの症状があれば、適宜抗ヒスタミン剤の内服やステロイド外用剤などが用いられます。
軽症~中等症であれば、薬剤を中止して10~14日程度で収束することが多いので、ここまではクリニックで対応可能です。
一方、皮疹の範囲が大きい、粘膜の症状がある、発熱などの全身症状がある場合は病院での入院加療が必要になることも。SJS/TENなどの重症薬疹はある程度設備の整った病院での入院、治療が必要で場合によっては集中治療室に入ることもあります。
医薬品副作用救済制度
薬疹として多形滲出性紅斑やSJS/TENなどになり、入院加療が必要になった場合は、『医薬品副作用被害救済制度』という医療費給付制度があります。
薬剤は正しく使用していても、副作用発生は完全には防げないため、薬剤の副作用のため入院治療が必要になるほど重篤な健康被害が生じた場合に、医療費が国から支給される仕組みです。
病院や診療所で医師が処方した薬剤だけでなく、薬局などで自身が購入して使用した場合も含まれますが、あくまで薬剤を適正に使用した場合に生じた副作用に限ります。
自費診療などで、適応外使用(ダイエット目的の糖尿病薬他)を行っていた場合に重篤な副作用が起きても救済制度は適応となりません。
まとめ
薬を飲んだ、あるいは注射した後に体のあちこちに赤いぶつぶつが出て、どんどん広がってくる場合は薬疹かもしれません。薬疹の多くは、左右対称かつ体全体にみられることが多いです。
薬疹の原因薬は、抗菌薬や解熱鎮痛剤など身近でよく使われる薬が多いため、誰にでも起こりえる病気。通常は薬剤を中止することで症状は改善しますが、特殊なタイプの薬疹では早期から治療を行わないと命に係わる場合や後遺症を残すこともあります。
いずれにしても、赤いぶつぶつが部分的ではなく、全身にみられるような場合は皮膚科を受診するようにしましょう。
参考文献
皮膚科学 第10版 大塚 藤男他 金芳堂
あたらしい皮膚科学 第3版 清水 宏著
重症多形滲出性紅斑 スティーヴンス・ジョンソン症候群・中毒性表皮壊死症 診療ガイドライン 2016 日本皮膚科学会
モダンメディア 56巻12号2010 305-310 薬剤性過敏症症候群とHHV-6 橋本 公三重症副作用疾患別
マニュアル 急性汎発性発疹性膿疱症 平成21年 厚生労働省