蕁麻疹の治療薬「ステロイド」の効果・副作用について
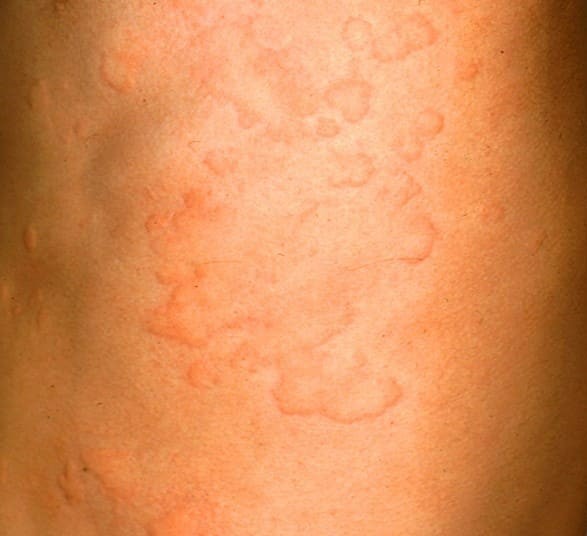
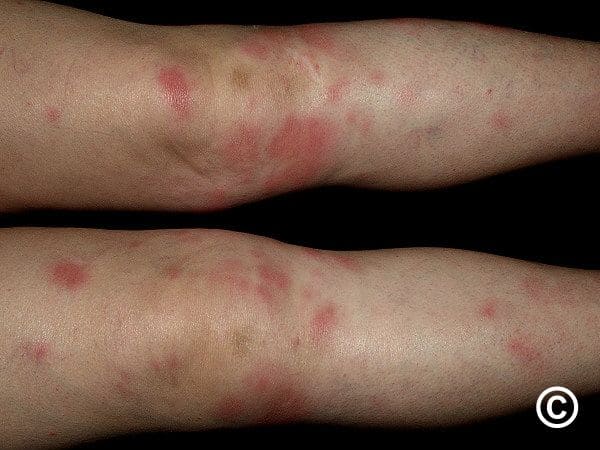
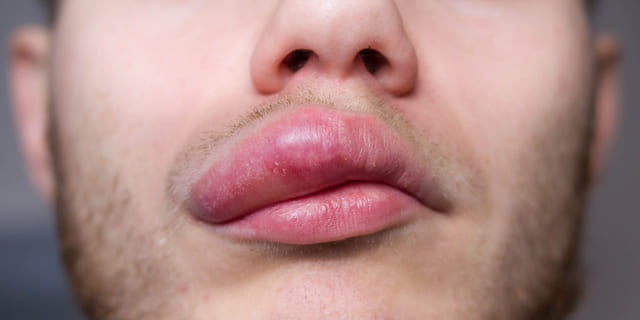
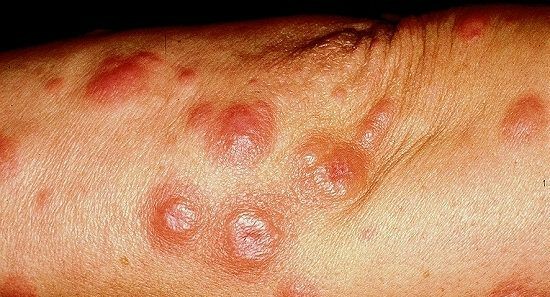
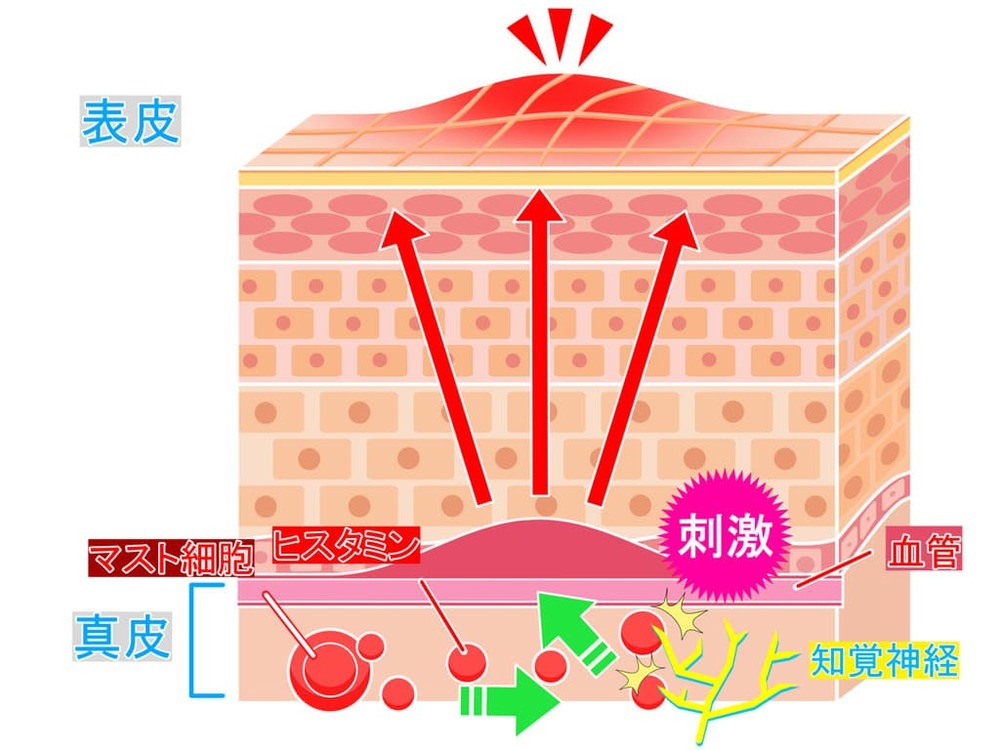
蕁麻疹(じんましん)とは、皮膚の一部に蚊に刺された時のような赤み(紅斑:こうはん)やふくらみ(膨疹:ぼうしん)が突如現れる病気です。赤みやふくらみの出方は患者さんによって違い、小さなぶつぶつ程度から、地図のように大きくつながった赤い局面までさまざまな形態があります。
皮疹は数十分から数時間で消えることがほとんどですが、症状が強い場合は半日以上消失しないことも。かゆみを伴うことが多く、患者さんにとっては厄介な病気です。
蕁麻疹とは
じんましんはかゆみを引き起こすヒスタミンという物質が、体内に放出されることで起きると考えられています。ヒスタミンが放出されると、血管や神経を刺激して赤みやふくらみ、強いかゆみが生じるのです。
蕁麻疹は患部を掻くことでかゆみが広がり、さらに症状は強くなるので注意してください。蕁麻疹が出るととてもかゆいですが、なるべく掻かないようにしましょう。
蕁麻疹の種類
蕁麻疹には大きくわけて2種類あります。自発的に症状があらわれるタイプ(特発性)と、特定の刺激に反応してあらわれるタイプ(刺激誘発型)です。全体の7割以上は自発的に症状があらわれる特発性の蕁麻疹であり、ほとんどの場合原因はわからないとされています。
特発性の蕁麻疹
直接的な原因、誘因がなく毎日のように症状があらわれるものを特発性の蕁麻疹といいます。蕁麻疹を発症する患者さんの多くはこの特発性の蕁麻疹です。発症から6週間以内のものを急性蕁麻疹、6週以上続くものを慢性蕁麻疹と区別することもあります。
特発性の蕁麻疹はヒスタミンを抑える薬が効きやすく、しばらく治療を続けると治ることが多いので、原因不明だとあきらめずにしっかり治療することが大切です。
刺激誘発型の蕁麻疹
特定の刺激や条件が加わることによって起こる蕁麻疹を刺激誘発型蕁麻疹といいます。蕁麻疹というと多くの人はこの刺激誘発型の蕁麻疹をイメージするようです。
刺激誘発型の蕁麻疹も、アレルギー性の蕁麻疹、物理的蕁麻疹、コリン性蕁麻疹などいくつかのタイプに分けられます。
アレルギー性の蕁麻疹は食物や薬品、植物や昆虫の毒素などが原因となることが多く、原因となる物質を食べる、あるいは触ると数分~1時間くらいで症状が。
食品が原因でアレルギーを起こす人の中には蕁麻疹ではすまず、『アナフィラキシー』といって呼吸困難や血圧低下といった危険な状態になる人もいます。
アナフィラキシーを起こすような場合は、医療機関を受診しプリックテストなどのアレルギーの検査を受けて必ず原因を突き止め、極力その食品の摂取を避けることが大切です。
物理的蕁麻疹では、皮膚を擦るなどの刺激、温度の変化、日光などの皮膚への物理的な刺激によって蕁麻疹が起こります。このタイプの蕁麻疹は、数分、長くても2時間程度と比較的短い時間で症状が改善することが多いです。
コリン性蕁麻疹は、入浴や運動、精神的な緊張などで『汗をかく』ことによって症状があらわれます。ひとつひとつのふくらみ(膨疹)が数mm程度と小さいことが特徴で、つながった平べったい膨らみにはなりません。
多くは出現して30分~1時間以内に消失し、お子さんや若い人に多く、年を取るにつれて軽快。このタイプの蕁麻疹はあまりかゆみがないこともあります。
蕁麻疹の治療
蕁麻疹の治療は、原因となる因子(物質や環境因子)を避ける、取り除くことと抗ヒスタミン薬を中心とする薬物療法が基本です。患者さんがどのタイプの蕁麻疹であるか診断し、一人一人にあった治療方法を一緒に考えていきます。
特発性の蕁麻疹は特に原因、誘因なく症状があらわれるため、薬物治療が中心です。治療開始時は、『治療によって症状があらわれない状態』をまずは目指し、最終的には『無治療で症状があらわれない状態』を目標とします。
症状がよくなってきても自己判断で服薬を中止しないようにしましょう。
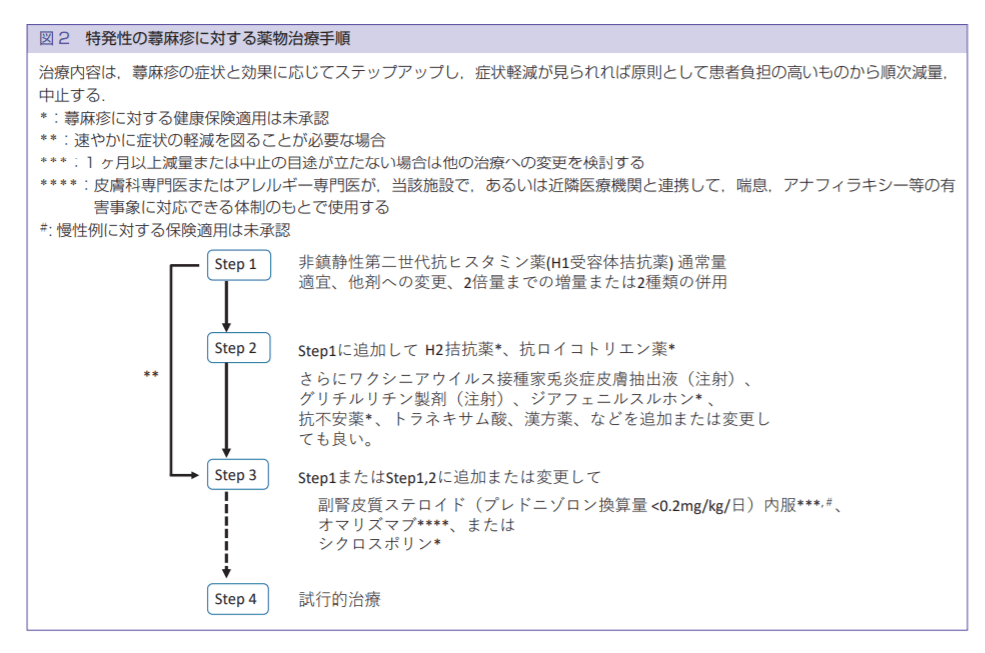
特発性の蕁麻疹では、患者さんの症状と薬の効果をみながら薬物治療の治療ステップを検討します。治療の基本は第2世代抗ヒスタミン薬の内服による治療です。以下、『蕁麻疹治療ガイドライン 2018』に沿って説明していきます。
ただし、ガイドラインに記載のある薬の一部は蕁麻疹に対しては保険適応外のものも含まれるので、治療を受ける際は主治医とよく相談して行うようにしてください。
Step1
第2世代抗ヒスタミン薬の内服
非鎮静性(頭がぼーっとする、眠くなるなどの症状がでにくい)の第2世代の抗ヒスタミン薬の内服で治療を開始します。効果がある場合は一定期間内服を継続。
効果が十分でない場合は医師の指導のもと、通常の2倍量まで増量が認められています。また、種類の違う薬を2種類組み合わせて内服することも。
Step2
H2拮抗薬、抗ロイコトリエン薬など補助的治療薬の追加
抗ヒスタミン薬は通常はH1(ヒスタミン1)をブロックしますが、ヒスタミンには他にもいくつか種類があり、H2(ヒスタミン2)受容体は主に胃の壁細胞に存在し、胃酸の分泌を担っています。
H2ブロッカーは胃酸の分泌を阻害し、胃潰瘍や胃炎の治療薬として使用されますが、蕁麻疹にも効果が。
保険適応はありませんが、抗ヒスタミン薬(H1ブロッカー)で効果不十分な場合は、H2ブロッカーの追加をするようにガイドライン上でも推奨されています。
また、ロイコトリエンは蕁麻疹でヒスタミン(即時型)に続いて起こる遅延型反応の際に放出されるケミカルメディエーター(化学物質)であり、蕁麻疹の膨疹(ぼうしん)形成と持続に関与。
抗ロイコトリエン薬は喘息に保険適応がありますが、H2ブロッカー同様に蕁麻疹には保険適応はありません。ですが、抗ロイコトリエン薬も蕁麻疹のガイドライン上では、抗ヒスタミン薬のみで効果が十分に得られない場合は、追加を検討するよう記載があります。
Step3
ステロイド薬の内服、生物学的製剤(抗IgE抗体)、免疫抑制剤
抗ヒスタミン薬にStep2の補助的治療薬を使用しても強い症状が続く場合は、内服ステロイド(プレドニゾロン換算0.2mg/kg/日:体重50kgで1日PSL10mg)により症状を抑制できることが多いです。
しかし、ステロイド内服薬は蕁麻疹に効果があったという報告も効果がなかったという報告もあり、長期的予後に関しても有用性が確立されていません。
そのため、ガイドライン上でも症状が重篤で、抗ヒスタミン薬とStep2の補助的治療薬だけでどうしても抑えられない場合に限り、かつできるだけ短期間にとどめるように推奨されています。
ステロイド内服以外の選択肢として、ゾレア®(オマリヅマブ)という抗体製剤(生物学的製剤)も。ヒスタミンは肥満細胞から放出されますが、この肥満細胞を活性化させるIgEをブロックするのがゾレア®(抗IgE抗体)です。
ゾレア®は注射薬なので医療機関で1か月に1回、両肩に1本ずつ注射します。もともとは喘息の薬として使われていましたが、2017年からは蕁麻疹の薬として使われるようになりました(2020年より重症のスギ花粉症でも保険適応に)。
ゾレア®は非常に効果が高く、ステロイドのような副作用もないため慢性で難治性の蕁麻疹の患者さんにはとてもよい薬ですが、抗体製剤であるため値段が高く、2021年現在5,8294円/月 3割負担で17,488円 これに別途診察代などがかかります。
ある程度時間が経つと代謝されて体外から排出されて効果がなくなってしまうため、注射を継続する必要も。
ただ、最低3ヶ月継続すると、あとは内服薬のみで症状が抑えられるようになる人も多いため、重症の慢性蕁麻疹の患者さんに、まずは3か月試してみましょうとご案内しています。
また、医療費控除の制度や、加入している健康保険組合や共済組合によっては、付加給付という独自の制度(一定額を超えた分の自己負担金が支給される)があり、自己負担がより少なくする場合もあるので、かかりつけ医にご相談ください。
IgEがあまり高くないタイプの蕁麻疹ではゾレア®でも効果がみられないことがあります。
代わりに、ネオーラル®という薬剤が効くとれさていますが、免疫抑制剤であり、また、高血圧や腎機能障害などの副作用もあるので、蕁麻疹に対しての使用は慎重に行う必要が。
私も5年ぐらいIgEが高いタイプの慢性蕁麻疹でずっと抗ヒスタミン薬を内服しています。医学的に考えると、私の蕁麻疹にはゾレア®がよく効くのですが、毎月2万円は高額です。
ゾレア®を使いたいけれど、高くてなかなか踏み出せないという患者さんの気持ちは、よくわかるので、はやくジェネリック医薬品が出るといいですね。
蕁麻疹診療ガイドラインに沿って、治療の流れについて説明してきましたが、症状が比較的軽い場合は市販薬で対処することも可能です。
第2世代の抗ヒスタミン薬は薬局やドラッグストアでも購入できるものがあるので(OTC薬)、どうしても病院に行く時間がないと言う時はこれらの薬を試してみてください。
抗ヒスタミン薬は一般的に花粉症の薬として販売されています。第1世代の抗ヒスタミン薬は、眠気や口が乾く、眼圧が上がるなどの副作用があるので、必ず第2世代の抗ヒスタミン薬を選ぶようにしてください。
市販薬を1週間程度使用しても症状は改善しない場合は、薬があっていない、他の原因の可能性もあるので、医療機関を受診するようにしましょう。
| 商品名 | 有効成分 | 服用方法 | |
| アレグラ | フェキソフェナジン | 1日2回 |  |
| アレジオン | エピナスチン塩酸塩 | 1日1回 |  |
| クラリチン | ロラタジン | 1日1回 |  |
蕁麻疹の治療にステロイドを用いる場合
ステロイドは値段も安く、特に急性蕁麻疹の症状抑制には高い効果を発揮します。
蕁麻疹診療ガイドライン2018でも『体表面積30%以上に掻破(そうは)せずにいられないほどの強いかゆみを伴う膨疹に覆われる急性蕁麻疹で、早期に症状は沈静化する必要がある場合は、抗ヒスタミン薬に加えて数日以内のステロイドの内服または注射を併用』と記載。
急性蕁麻疹では初期治療にステロイドを併用することで、より早期に症状を消失させることができるという弱いエビデンスがありますが、これを否定する報告もあり、まだ意見が分かれているところです。
また、蕁麻疹を伴うアナフィラキシーショックではステロイドが点滴されますが、直接的な効果はなく、ショックからの症状の回復や、『半日程度経過して起こりえる症状の再燃(second attack)』を予防する目的で使用されています。
アナフィラキシーは生命にかかわる重篤な状態ですが、その場を乗り切れば、治療を完了でき、通常、ステロイドの副作用が問題になることはありません。また、急性蕁麻疹でも数日間のステロイド使用が、副作用を生じることはほとんどないと言われています。
なお、外用のステロイドに蕁麻疹を抑制する効果はありません。ステロイド外用剤は、蕁麻疹の膨疹を掻いてしまい、湿疹病変を作ってしまった時に使用します。
参考文献:日本皮膚科学会 蕁麻疹診療ガイドライン 2018
秀 道弘 マルホ皮膚科セミナー 第45回日本皮膚アレルギー、接触皮膚炎学会③
ステロイド配合薬について
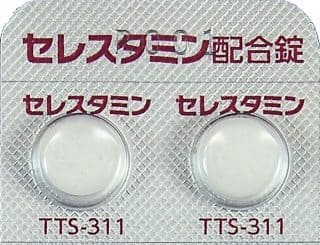
ステロイド配合薬は、ステロイドと抗ヒスタミン薬が一緒になったお薬で、代表的なものはセレスタミン配合錠®です。セレスタミン配合錠®にはステロイドがプレドニンゾロン換算で2.5㎎と、第1世代抗ヒスタミン薬のポララミン®が含まれています。
蕁麻疹には少量のステロイド内服で効果があり、また第1世代抗ヒスタミン薬のポララミン®も蕁麻疹の症状抑制には効果が。
一般診療では、少し症状の強い蕁麻疹やアレルギー性鼻炎によく処方されていて、抗ヒスタミン薬よりもやはり効果が高く、1錠ですんでしまうので好む患者さんも多いようです。
ただし、量がそれほど多くないとはいえステロイドが含有された薬であり、症状改善後は漫然と使用するのはお勧めできません。
配合剤だと、患者さん自身はステロイドの内服をしていることを理解していないケースもみられ、自ら希望される患者さんに「ステロイドが入っている薬なので、あまりだらだらと続けると副作用のリスクがありますよ」と説明するとびっくりされることがあります。
ステロイドはとても効果が強く即効性があり、つらい症状で悩む人にとってはありがたい薬ですが、長期内服にはさまざまな副作用があるため、慎重に使用されるべきです。
配合剤は、患者さん側にあまりステロイドの内服をしているという意識が芽生えにくく、安易に使用されがちな側面があり、医師としては懸念しています。
また、第1世代抗ヒスタミン薬は前立腺肥大症や緑内障の方にとっては処方しないほうがよいとされているので、これらの病気の治療を受けている際は必ず医師にその旨を申し出るようにしてください。
*ステロイド配合剤の外用(リンデロンVG軟膏など)は、蕁麻疹の治療には通常使用されません。ステロイドの配合剤の点滴薬もないため、割愛しています。
私自身はステロイド配合剤は上記の懸念があり、あまり出しません。どうしてもステロイドの内服が必要な場合は、患者さんにもしっかり説明し、ステロイドの内服をしていることを意識してもらうために単剤で出します。
ステロイドの効果
ステロイドには特徴が4つあります。
- 強力な抗炎症作用、免疫抑制作用
- 様々な投与方法、投与量
- 副作用が多種ある
- 急な中断や減薬は禁忌
1.により、ステロイドは自己免疫性疾患やアレルギー性疾患の治療の横綱と言えます。蕁麻疹の強い症状を早期に消失させるのにも有効です。
2.喘息やアレルギー性鼻炎などに使用されるステロイド吸入薬や点鼻薬は、局所にのみ効果を発揮し全身性の副作用があまりないとされ、広く使用されています。
また、アトピー性皮膚炎などの皮膚炎で使用されるステロイド外用剤(軟膏)、点眼なども局所で使用されるものです。内服や点滴のステロイドにも作用時間や、強さなどの剤形が違うものが多種あり、疾患によって使い分けられています。
3.ステロイドの副作用については次の項で詳しく説明しますが、主な副作用としては免疫抑制作用により感染症にかかりやすくなること、胃潰瘍などの消化器症状が出ること、血糖値や血圧が上昇すること、骨がもろくなる(骨粗鬆症)などがあります。
4.ステロイドはもともと人体内で作られるホルモンです。おおよそプレドニン換算で1日5㎎のステロイドホルモンが副腎という臓器で作られています。
ステロイドの点滴や内服で外から補充されてしまうと、副腎でステロイドホルモンを作らなくなってしまうため、急に中断すると体内のステロイドが枯渇して、さまざまな悪影響が。
ステロイドの内服や点滴をある程度の期間続けていた場合は、ゆっくり減量していくことが必要です。
ただし、ステロイドを使用した期間が2週間以内であれば、症状が改善すればすみやかに中止してもよいとされています。
そして蕁麻疹の場合、多くは2週間以上継続してステロイドを使用することはないため(2週間以上必要であれば、他の治療法を考えるほうがよいとされています)、急に中断しても心配ありません。
ステロイドの副作用
ステロイドの副作用について詳しく説明します。
①感染症誘発、増悪
ステロイドには免疫抑制作用があるため、感染症にかかりやすくなります。プレドニゾロン換算で20mg/日以上の中等量以上の使用から問題になることが多いです。その場合は感染予防のための抗菌薬や抗ウイルス薬の内服を併用。
細菌感染はステロイドを開始してから比較的早期に起こり、一方ウイルスや真菌感染は長期治療時に起こるとされています。ステロイド投与中は発熱や炎症反応が抑制されるため、感染症の症状がわかりにくく、発見が遅れがちです。
②消化性潰瘍
ステロイドによる胃酸分泌の増加と潰瘍の治癒阻害(消化器の壁には常に小さな傷ができ、通常は自然に修復されますが、ステロイドにより治りが悪く)によって消化性潰瘍ができます。
非ステロイド系消炎鎮痛剤(NSAIDs)との併用によりさらにリスクが上昇。
胃酸の分泌を抑えるプロトンポンプ阻害薬(PPI)やH2ブロッカー、胃粘膜保護薬を併用して予防します。
消化性潰瘍の症状は投与初期から起こり、症状は、心窩部痛(みぞおちが痛い)、悪心(おしん)、嘔吐、吐血、タール便(黒色便)などです。これらの症状がある場合はすぐに主治医に相談してください。
③糖尿病あるいは耐糖能異常
糖尿病の発症には 遺伝因や肥満などの因子も関連するため、ステロイドを使用した人全員が糖尿病を発症するわけではありませんが、血糖値はあがりやすくなります。
ステロイドにより、糖の取り込みが低下し、糖新生(肝臓で糖が作られる)の亢進が起こり、さらに食欲増進効果があるため食事量が増え、結果として血糖値が上昇。
ステロイドによる高血糖は、空腹時血糖よりも食後の高血糖(特に午後~夕方)にみられることが多いです。ステロイドを高容量、あるいは長期間使用する時は、定期的に血糖測定を行い、血糖値が上昇してきたら糖尿病内科の先生に介入をお願いします。
ステロイドによる高血糖も、糖尿病の治療に準じて経口糖尿病薬あるいはインスリンを使用しての治療です。
ステロイドの減量、終了により血糖値も改善していく人が多いですが、もともと糖尿病の発症しやすい素地があった人は、そのまま糖尿病を発症し、ステロイドの治療が終わっても糖尿病の治療を継続しなければならない場合もあります。
④動脈硬化、脂質異常症
ステロイドにより肝臓で、VLDLの合成が亢進します。
VLDL (Very-low-density lipoprotein:超低密度コレステロール)は超悪玉コレステロールとも呼ばれ、密度が低いため血管壁に侵入しやすく、肝臓で吸収されないため血液中に長くとどまって酸化。動脈硬化の直接的な原因です。
また、ステロイドには脂肪分解作用があり、血中の遊離脂肪酸が増加。対策として、食事療法(脂質を減らす)、脂質異常症治療薬(HMG-CoA還元酵素阻害薬など)を使用するなどを行います。
参考文献:ステロイド薬を用いるときに気をつけるべき脂質代謝異常 山川 研
The Lipid vol.23 No.1 2012-1(79)
⑤高血圧
ステロイドにはNa(ナトリウム)を貯留する作用(アルドステロン作用)があり、それによって体内の水分が多くなり、血圧が上昇します。塩分制限と通常の降圧薬で治療していきます。
⑥骨粗鬆症
ステロイドによる骨吸収が増加し、腸管からのカルシウム吸収低下、骨形成の低下などにより骨密度が低下し、骨粗鬆症を発症します。特に閉経後の女性は要注意です。
プレドニゾロン換算で5mg/日以上で3か月以上内服を続けるとリスクが上がります。その場合はビスホスホネートの予防投与を。しかし、完全に予防できるものではありません。
また、ステロイドは特発性大腿骨頭壊死症のリスク因子です。特発性大腿骨頭壊死はさまざまな原因により大腿骨の股関節を形成する部分(大腿骨頭といいます)の血流が低下し、壊死が生じます。
壊死しただけでは症状はありませんが、壊死した大腿骨頭が体重を支えきれなくなり、潰れてしまうと痛みが。その場合は手術によって人工骨頭を入れるなどの治療が必要となります。
ステロイドの治療中、歩くと足の付け根が痛いなどの症状があればすぐに主治医に相談しましょう。
参考文献:http://www.twmu.ac.jp/IOR/diagnosis/kougenbyo/ctd-complications/avn.html
東京女子医科大学 膠原病痛風リウマチセンターHP
⑦白内障、緑内障
ステロイドの長期使用の副作用として、白内障と緑内障があります。自覚症状があらわれにくいため、ステロイドを長期内服している場合は、半年に1回は眼科で検診を受けるほうがよいでしょう。
高齢で、もともと軽度の白内障がある場合や眼圧が高い場合は必ず眼科で診てもらいましょう。この場合も治療は通常の白内障、緑内障と同じように行います。
⑧副腎不全
健康な人の体内で作られるステロイドホルモン(コルチゾール)は1日にプレドニゾロン換算で約5㎎です。そのため、プレドニゾロン換算で10㎎/日を半年服用すると副腎がステロイドホルモンを作らなくなり、副腎不全の状態に。
ひどい場合は副腎そのものが委縮して、もとに戻らなくなりステロイドホルモンを作れなくなります(二次性副腎不全)。その場合は病気が治っても、自力でステロイドホルモンを作れなくなるため、ステロイドの内服をやめられません。
⑨精神障害
高容量のステロイド(プレドニゾロン換算で40㎎/日以上)で精神障害のリスクが上がるといわれています。短期間の大量投与早期では、多幸感、躁状態、不眠が多く、長期投与になってくるとうつ状態になることも。
ステロイドの減量により精神症状は改善することがほとんどです。この場合も精神科の先生に介入をお願いし、精神症状に合わせて抗精神病薬や抗うつ薬を使用し、治療を行っていきます。
⑩その他副作用
- にきびができやすくなる(ステロイドざ瘡)
- 多毛になる
- 顔が丸くなる(満月様顔貌、ムーンフェイス)
- 皮膚萎縮、皮下出血、紫斑
- 食欲亢進
- 体重増加
- 月経異常
- 多尿、多汗
- 不眠
- 浮腫
- 低カリウム血症
などさまざまな副作用があります。
<副作用発現時期>
比較的早期から出るもの
| 数時間から(大量投与時) | 数日から(中等量以上) |
| ・高血糖・不整脈 | ・高血圧・不整脈・高血糖・精神障害・浮腫 |
中~長期から出るもの
| 1~2か月(中等量以上) | 3か月以上(少量でも) |
| ・感染症(細菌)・無菌性骨頭壊死・満月様顔貌・脂質異常症・消化性潰瘍・緑内障・精神障害・高血糖 | ・感染症(ウイルス、真菌)・二次性副腎不全・満月様顔貌・消化性潰瘍・脂質異常症・動脈硬化・白内障・緑内障・骨粗鬆症・高血糖 |
ステロイドは自己免疫性疾患などの進行を抑えるためや、命にかかわるような強いアレルギー反応(薬疹など)の治療にかかせない薬ですが、多岐にわたる副作用があり慎重に使用されるべきです。
短期間、少量であっても必ずステロイドの使用に精通した医師の監督のもと、使用するようにしてください。
勤務医をしていたとき、糖尿病内科の先生から「糖尿病で紹介されてきた患者さんが、アトピー性皮膚炎でずっとステロイドを飲んでいるようです。現在、皮膚炎はないようですが、内服をやめてもよいでしょうか、一度診察をお願いします。」という相談を受けました。
アトピー性皮膚炎があり、かかりつけ医から、セレスタミン®(ステロイド配合錠)の投薬を約20年間うけていたのに、患者さん自身はステロイドを内服しているという認識は薄く、「これがよく効くから、いつも出してもらっていた」、とおっしゃっていました。
アトピー性皮膚炎はありましたが、外用で十分コントロールしていける程度であり、皮膚科としては、現在の症状はセレスタミン®の内服は中止可能と判断しましたが、すでに副腎でステロイドを作れなくなっており、中止できない状態となっていました。
糖尿病科、内分泌科の先生と一緒に、少しでもステロイドを減量していこうと苦労して治療。その人が糖尿病になったのも、長年のステロイドによる影響が否定できないと糖尿病の先生はおっしゃっていました。
繰り返しになりますが、ステロイドは諸刃の剣です。作用や副作用をよく知らずに、安易な服用はやめましょう。最近は個人輸入などインターネットで簡単にステロイドの内服薬を購入できますが、絶対にやめてください。
ただし、治療によってはステロイドの使用がどうしても必要な場合もあります。医師がステロイドを使用するのは、メリットがデメリットを上回ると判断した場合です。
副作用を恐れるあまり、ステロイドが必要な場面で使用できないと本末転倒。治療の時期を逃してしまうと、疾患によっては取り返しのつかない後遺症が残ることもあります。
短期間の使用(2週間以内)であれば、副作用はそれほど問題になりません。蕁麻疹でステロイドを使用する場合、蕁麻疹診療ガイドラインでもできるだけ短期間(2週間以内)にとどめるように推奨しています。
ステロイドが効かない場合
ステロイド以外の選択肢としては、蕁麻疹の治療の項でも触れていますが、ゾレア®(オマリヅマブ)という抗体製剤(生物学的製剤)があります。肥満細胞を活性化するIgEをブロックするお薬です(抗IgE抗体)。
ゾレア®は注射薬しかなく、内服薬はまだありません。医療機関で1か月に1回、両肩に1本ずつ注射します。
もともとは喘息の薬として使われていましたが、2017年からは蕁麻疹の薬として使われるようになりました(2020年より重症のスギ花粉症でも保険適応に)。
ゾレア®は非常に効果が高く、ステロイドのような副作用もないため慢性で難治性の蕁麻疹の患者さんにはとてもよい薬ですが、抗体製剤であるため値段が高いのと、注射をずっと継続しなければならないのが患者さんにとっては負担です。
また、ゾレア®でも効果がない人、はじめは効果があっても次第に効果が減弱してくる人も。IgEがあまり高くない蕁麻疹の人には、ゾレア®であまり効果がみられないことがわかっています。
IgEが高くないタイプの蕁麻疹には、ネオーラル®という免疫抑制剤が効くとされていますが、 ネオーラル® は免疫抑制剤です。
蕁麻疹に対しての使用は、ステロイド同様に慎重に行う必要が。また、ネオーラル®にも高血圧や腎機能障害などの副作用があるため、使用は短期間にとどめるよう推奨されています。
参考文献:日本皮膚科学会 蕁麻疹診療ガイドライン 2018
まとめ
蕁麻疹は命にかかわる病気でなくても、かゆみなどの不快な症状があり患者さんにとっては厄介な病気です。
ほとんどの人は急性蕁麻疹であり、短期間で治まってくることが多いですが、自己判断せずに医療機関を受診してきちんと治療を受けることをお勧めします。
蕁麻疹には刺激誘発型の蕁麻疹と原因不明の蕁麻疹(特発性)があり、刺激誘発性の蕁麻疹の場合は症状を引き起こす食物、物質、刺激などを避け、原因不明の蕁麻疹の場合は日常生活や身の回りの環境を見直し、症状を悪化させる要因を減らすようにしましょう。
例えば、ストレスや疲労、睡眠不足、食生活、衣服によるしめつけなどが悪化要因となっていることがあります。さらに、治らないと自分を追い詰めてしまうことがストレスとなって悪化する場合も。根気よく治療を続けましょう。